病院に入院している患者さんの中には輸液療法を行っている方もたくさんいますよね。
輸液療法は患者さんにとって必要な治療方法ですが、輸液管理をきちんと行わなければ輸液投与ミスや感染、点滴漏れなどのリスクが起こることもあります。
新人看護師にとって慣れない輸液管理は不安も多いと思います。
留置針の交換頻度はどれくらいなのかなどの疑問を解決して正しい輸液管理を行う3つのコツを紹介しますので、ぜひ参考にしてみてください。
menu
1.点滴筒には必ず薬液を2/3ほど満たしておこう
点滴の取り扱いに慣れていない間は点滴の準備に時間がかかってしまうこともありますよね。
業務に追われて限られた時間の中で準備を行わなければなりませんが、点滴セットの接続ミスも輸液を行う上で重大なミスへつながってしまいます。
点滴を扱っている時は落ち着いて、ゆっくり確認を行いながら作業を進めましょう。
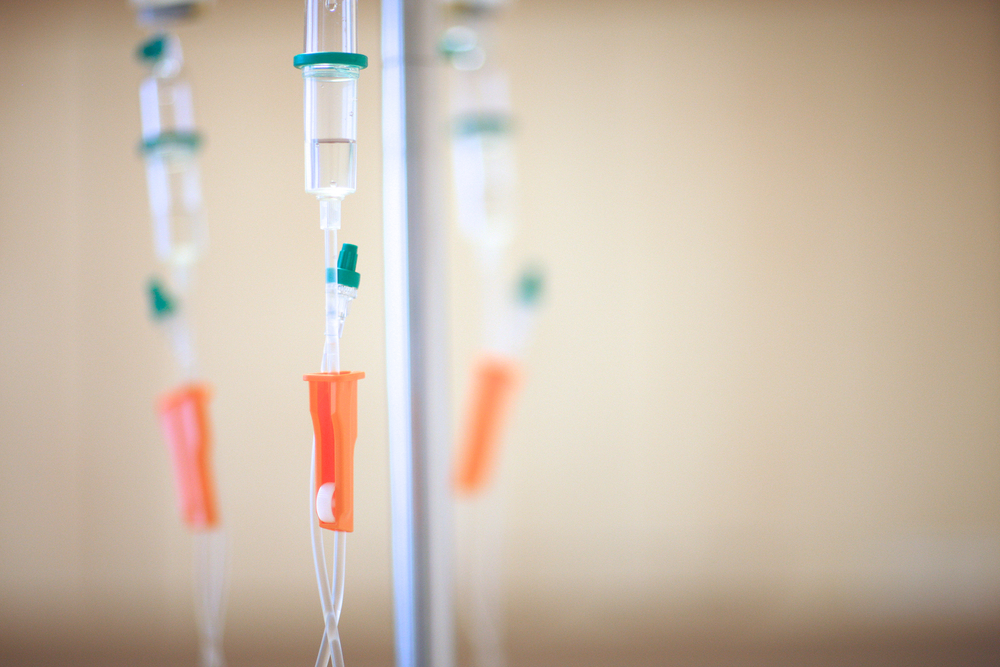
輸液ラインの接続は一般的に輸液ルート、三方活栓、延長チューブの順番ですが、薬剤や患者さんに投与する薬液に合わせて使用するラインが変わってくるので、確認をしてから輸液ラインの組み立てを行いましょう。
組み立てる際のポイントですが、輸液ルートは袋から開封した時点でクレンメは全開になっているので必ずきっちり閉めておきましょう。
全開のまま輸液と接続すると、薬液が一気に流れでてしまいます。
輸液ラインと点滴を接続したらラインに薬液を満たしておきますが、ここでポイントです。
点滴筒には必ず2/3ほど薬液で満たしておきます。
これより少ないと傾いたときにエアーが入ってしまい、満たしすぎると滴下が見えなくなってしまいます。
また、ラインに薬液を満たすときはクレンメを調節しながらゆっくり流すとエアーがルート内に入りにくくなります。
2.留置針は72時間を目安に交換をしよう

持続点滴を行っている患者さんや繰り返し輸液を行う患者さんには留置針を使用していますよね。
留置針のメリットは1度留置しておけば点滴の度に注射をしなくても良いことと、看護師側としても接続するだけで点滴が開始できるので非常に便利なものです。
留置針も異物なので体内に長期間留置しておくことは感染の原因になったりすることもあるので、ある程度の期間を目安に交換が必要です。
留置針の留置期間ですが、だいたいの施設では72時間を目安に交換を行っているところが多いようです。
ただし、72時間の目安でなくても刺入部位にトラブルが起きたら、すぐに処置をして交換を行いましょう。
留置針を交換する必要がある事例としては、以下の通りです。
・ルート内に血液が逆血を起こし凝固している状態
・投与していた薬剤の配合が変わったとき
・ルートの接続が外れたり、自己抜去が発生した場合
・刺入部位に発赤や発疹などのトラブルがみられた場合
これらが起きた時はすぐに留置針を抜いて交換を行いましょう。
接続ルート内のトラブルとして多いのが、点滴後の逆血による凝固でルートが使えなくなってしまうことです。
5mlのシリンジと生理食塩水を使ってフラッシュをかけると戻ることもありますが、脱水傾向の高齢者の患者さんの場合はルートから留置針まで1本のヒモ状に血液が凝固していることもあるので、無理にフラッシュをせず抜いて交換を行いましょう。
また留置針を抜いたときは、刺入部位を指でしっかり押さえて止血確認ができるまで観察を行いましょう。
患者さんの中には、血小板が減少傾向の人や抗止血剤を内服している人もおり、止血に時間がかかることもあるので、最後までしっかり止血できたことを確認します。
一旦血が止まり止血できたように思っても患者さんの動きによって再度出血する危険性があるので、患者さんにも説明を行い協力してもらう必要があります。
3.点滴実施中もバイタルサインと観察をしよう
患者さんに点滴を接続し投与を始めたら最初の5分や10分は慎重に観察を行い、その後は患者さんからの点滴終了のナースコールで病室に行くケースもると思います。
投与して少し見ていたが異常は見られなかったから終わるまで安心というわけではありません。
投与から時間が経った後に、気分不良やアレルギー症状を訴える患者さんもいます。
点滴実施前と直後の観察も非常に大切ですが、点滴中の観察、薬剤によっていはバイタルサイン測定が必要なものもあるので、実施中は10分から15分置きに様子観察を行いましょう。
ADLが自立しており自分で異常などを訴えることができる患者さまは直接看護師に伝えてくれますが、寝たきりで意思疎通できない患者さんの場合は特に注意が必要です。
前回観察に行った際は異常がみられなかったのに、訪室すると点滴漏れを起こしてシーツ汚染していたなどのケースもあります。
点滴投与中に見る観察項目としては以下の通りです。
・点滴の滴下が正しく落ちているか
・点滴の中身に変化がないか
・輸液ルート内に変化がないか
・輸液ルート内に逆血を起こしていないか
・留置針刺入部位の異常はないか
・気分不良の訴えはないか
これらを頭に入れて患者さんの観察を行い異常があれば、すぐに点滴を中止して先輩やドクターに報告を行います。
また、トラブルではないですが滴下不良の原因として患者さんの体位で滴下が悪くなったりすることもあるので肘を曲げないようにしてもらったり、手を上にあげないようにしてもらうなど協力してもらうことも必要です。
正しい輸液管理ができるようになるために
輸液療法は、患者さんにとっても苦痛に感じる治療のひとつです。
正しい手順と観察を行い患者さんにとって少しでも快適に点滴を実施するためには、看護師の正しい認識と知識が必要になってきます。
ミス一つが命に関わり責任がすごく重いと感じますが、患者さんの命を救うことができるのも看護師です。
輸液管理に関してミスが怖いと不安に思っていた人も紹介したポイントを押さえて実施すれば、きっと上手く輸液管理が出来るようになるはずです。
紹介したポイントはすぐに使えるものなので、ぜひ明日から使ってみてください。
輸液管理についてもっと深く学びたい人におすすめの参考書
輸液管理についてもっと詳しく学びたい人には、こちらの参考書がおすすめです!

(看護の現場ですぐに役立つ 「輸液」のキホン ナースのためのスキルアップノート)
この本では、輸液の基本からなぜその輸液を使うのかという根拠まで、細かく紹介されています。
現場では教えてもらえない輸液の基本が紹介されているので、輸液の基本を勉強したいという新人看護師におすすめの1冊です。
その他にも、輸液について学びたい看護師のために、おすすめの参考書をまとめていますので、是非こちらも確認してみてくださいね!⇒輸液療法について勉強したい看護師にオススメの参考書3選!
関連記事(PR含む)
★TOMO★
最新記事 by ★TOMO★ (全て見る)
- 慌てず冷静になることが大切!病棟の急変対応の流れについて - 2018年3月4日
- カテーテルの長さがポイント!口腔内吸引の手順と吸引のコツ - 2018年3月2日
- 刺入部位の観察がポイント!中心静脈栄養中のケアの手順と観察項目 - 2018年3月2日




 残業や休日出勤、仕事のプレッシャーなど、日々ハードな職場環境で疲れてしまっているナースも多いのではないでしょうか?nastea(ナスティ)は、そんな生活の中でふと立ち寄れるカフェのような、ナースの日常にほっと一息つける場所を提供したいという思いで立ち上げました。
残業や休日出勤、仕事のプレッシャーなど、日々ハードな職場環境で疲れてしまっているナースも多いのではないでしょうか?nastea(ナスティ)は、そんな生活の中でふと立ち寄れるカフェのような、ナースの日常にほっと一息つける場所を提供したいという思いで立ち上げました。